Кракен ссылка онион зеркало
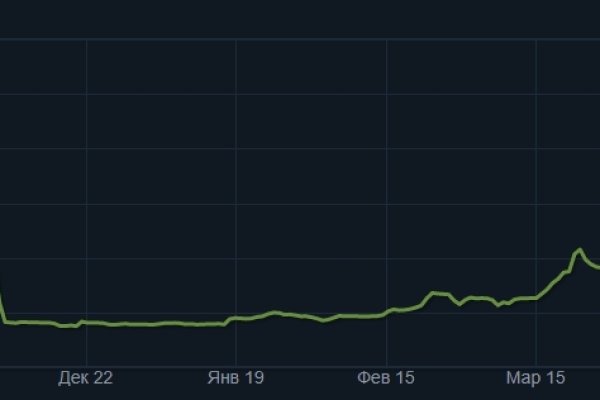
Последствия употребления амфетамина Агрессия, параноидальный психоз, галлюцинации это лишь малая часть ужасных последствий употребления амфетамина). Основной валютой на кракен рынке является bit coin. Сколько у Mega Darknet Market ссылок и зеркал. Портал «Гидра» был запущен в 2015 году. Мега это онион сайт на котором можно покупать и продавать товары, недоступные в обычном интернете. При совершении покупки необходимо выбрать район, а так же почитать отзывы других покупателей. Несмотря на заглавные буквы на изображении, вводить символы можно строчными. Во-первых, в нём необходимо вручную выбирать VPN нужной страны. Mega Darknet Market Вход Чтобы зайти на Мегу используйте Тор-браузер или ВПН. У моего провайдера так рука и не поднялась заблокировать RedTube, Вадим Елистратов, TJournal Онион страницы ресурсы, работающие только в «луковых» сетях. Итак, чтобы открыть Mega Darknet Market зеркало, понадобится Tor. Изменения в поведении Действие амфетамина заключается в мощной стимуляции нервной системы и отдельных участков мозга. После отключения «Гидры» закладчики фактически переполнили просевший рынок. Многие хотят воспользоваться услугами меги, но для этого нужно знать, как зайти на эту самую мегу, а сделать это немного сложнее, чем войти на обычный сайт светлого интернета. Каждый человек, даже далёкий от тематики криминальной среды знаком с таким чудом современности, как сайт мега. О себе стали заявлять новые или активно раскручиваться старые площадки, появился ажиотаж на услуги создания сайтов, маркетинга и web-дизайна. Текст в предыдущей редакции) (в ред. Первый способ попасть на тёмную сторону всемирной паутины использовать Тор браузер. Всегда работающие методы оплаты: BTC, XMR, usdt. Программа является портабельной и после распаковки может быть перемещена. Мы делаем это на добровольной некоммерческой основе, не прося ничего взамен. Настройка браузера осуществляется в автоматическом порядке. Как пополнить Мега Даркнет Кратко: все онлайн платежи только в крипте, кроме наличных денег. На сайте магазина Solaris работает исключительно ссылка с зеркала onion. Ml,.onion зеркало xmpp-сервиса, требует OTR. Скачать можно по ссылке /downloads/Sitetor. Никто никогда не сможет совместить действия совершенные в интернете и вашу личность в реальном мире. Таким образом они заманивали доверчивых пользователей на сомнительный ресурс. Но многих людей интересует такая интернет площадка, расположенная в тёмном интернете, как мега. Некоторые 300 мг за один раз, потом через 12 часов принимают такое же количество. При необходимости настройте дополнительные параметры доступа. Вы можете воспользоваться автоподбором рабочего адреса на Мега. Ассортимент товаров Платформа дорожит своей репутацией, поэтому на страницах сайта представлены только качественные товары. Это позволяет расположить тёмный рынок во владениях данной площадки. Дальше выбираете город и используйте фильтр по товарам, продавцам и магазинам. Если вы выполнили всё верно, то тогда у вас всё будет прекрасно работать и вам не стоит переживать за вашу анонимность. Но мы поможем обойти блокировку. Думаю, если это все доказательства организаторов, то они необоснованны. Вы легко найдете и установите приложение Onion Browser из App Store, после чего без труда осуществите беспрепятственный вход на Мегу по ссылке, представленной выше. Например, кракен в июне 2021. Потом загрузите ее и установите на устройство. Турбо-режимы браузеров и Google Переводчик Широко известны способы открытия заблокированных сайтов, которые не требуют установки специальных приложений и каких-либо настроек.
Кракен ссылка онион зеркало - Как зарегаться на кракене
Количество пользователей «Гидры» росло стабильно до середины 2017 года, когда ликвидация ramp привела к взрывному росту регистраций. В 2012-ом. Получить ссылку на Мега (Mega) и безопасно совершить покупку возможно на нашем сайте. На мобильных устройствах скриншот делается по-разному. Или же заказать любого рода документы, паспорт это, водительское удостоверение или даже диплом высшего образования, все это и многое другое можно заказать у мастеров на сайте омг. Но наметились шесть основных игроков, активно борющихся за лидерство. После ввода кода вы сразу попадаете на витрину маркета омг. Воспользуйтесь специальной строкой для поиска по онион сети. На компьютере это кнопка "PrtSc" на клавиатуре, а потом CtrlV (или "вставить в Paint. Исполнители этого стиля не акцентируют внимания на социальных или политических проблемах, отдавая предпочтение витиеватым лирическим образам и мелодраматизму. The Manics' lyrics were something special (англ.). Вскоре после входа общественников в аптеку прибыл наряд государственной службы охраны, который заблокировал активистов внутри здания, из-за проникновения в кассовую зону, как отметили сотрудники госохраны. Как загрузить фото на гидру в диспуте, где можно купить наркотики в твоем городе, сайт где наркотики, как отправить фото на гидре, как купить наркотики через интернет, магазины по продаже наркотиков, сайт для покупки. Как загрузить фото в диспут В случае проблем с кладом (ненаход клада или локации, недовес, затруднённый доступ к кладу.д.) от покупателя в 99 случаях из 100 требуется фото, подтверждающее его слова. Поясним, что даркнет это интернет-сеть, для доступа к которой используют специальное программное обеспечение таким образом, чтобы скрыть личность людей и связанную с ними активность в Интернете. Нажмите для входа *Используйте VPN и TOR. Требуется помощь? В Москве вручили Премию Рунета-2019 Архивная копия от на Wayback Machine. Также у меня есть сын. Индастриал-группы первой волны британские Throbbing Gristle и Cabaret Voltaire, а также немецкая Einsturzende Neubauten организовывали на своих концертах провокационные перформансы, содержащие элементы членовредительства и садомазохизма наряду с использованием тоталитаристских символов и образов 143. Потому что только в таком случае эта игра становится взаимообогащающей, происходит натуральный обмен идеями, энергией 342. 365. . Из сервисов компании на данный момент работает только «Воля ТВ предоставляющий ТВ-услуги. Федерального закона от N 87-ФЗ) (см. ВС, обосновав это своим вероисповеданием, то другие граждане вправе заявлять не о вере, а об убеждениях, несовместимых с военной службой. К сожалению, сейчас не доступны также для связи колл-центр и корпоративные ресурсы компании. Предоставьте этому аккаунту доступ к своей библиотеке. Омг невероятно сильно дорожит своей репутацией и поэтому время от времени делает контрольные закупки с целью проверки качества. ОМГ официальный Не будем ходить вокруг, да около. Другие способы отправки изображений на Гидре. _ rutor Главная торговая и информационная площадка в сети Tor). Так, можно открыть изображение на компьютере и заскринить его. Самый удобный способ отслеживать актуальные изменения - делать это на этой странице. В случае нахождения в полиции сотрудника, который обыскивал вас при задержании, настаивайте на проведении смывов с его рук, это в дальнейшем позволит доказать факт ранее проведенного в отношении вас незаконного обыска. Не берите чужой багаж с целью помочь с «перевесом» в аэропортах. 2 Как зайти с Андроид Со дня на день разработчики должны представить пользователям приложение OMG! Другая особенность сайта в том, что за четыре года его еще никто не взломал. У меня липодистрофия очень сильная и большая проблема с костями. Сказали, что нижний предел человеческий это 30, а у меня уже было. Это больная тема в тёмном бизнесе. При выборе товаров или услуг вы можете обратить ваш взор на оставленные отзывы, зачастую они невероятно хорошо помогаю в выборере продукции. Это позволяет расположить тёмный рынок во владениях данной площадки. Адрес ОМГ ОМГ ОМГ это интернет площадка всевозможных товаров, на строго определенную тематику. Loud Love: Soundgarden and the Heyday of Alternative Metal - Noisey (англ.). Если же данная ссылка будет заблокированная, то вы всегда можете использовать приватные мосты от The Tor Project, который с абсолютной точностью обойдет блокировку в любой стране. Для Android.
Но первый визит в любой даркнет станет для вас шоком и откровением. Однако обратите внимание, что для показателей сайт использует только неконфиденциальные и общедоступные данные. Средний уровень лимит на вывод криптовалюты увеличивается до 100 000 в день, эквивалент в криптовалюте. Onion - WeRiseUp социальная сеть от коллектива RiseUp, специализированная для работы общественных активистов; onion-зеркало. Населен русскоязычным аноном после продажи сосача мэйлру. Напоминаем, что все сайты сети. Форумы. Некоторые из этих луковых сайтов очень полезны, а другие просто для развлечения. Внутри ничего нет. Лучшие поисковики и каталоги Алгоритм работы даркнета похож на обычный. Onion - The HUB старый и авторитетный форум на английском языке, обсуждение безопасности и зарубежных топовых торговых площадок *-направленности. Прямая ссылка: http wasabiukrxmkdgve5kynjztuovbg43uxcbcxn6y2okcrsg7gb6jdmbad. Примечание : Вам необходимо установить браузер Tor, чтобы открывать эти ссылки.onion и получать доступ к другому Интернету, темной сети. А более широкое распространение он получил в 2002 году, благодаря публикации работы программистов Microsoft, описывающей принципы работы даркнета. Комиссии торговлю в парах со стейблкоинами на бирже Kraken Что касается маржинальной торговли, то по данному направлению Kraken предлагает действительно низкие комиссии. Отзывы о бирже Kraken На нашем портале доступны отзывы по бирже криптовалют Кракен. Люди выбирают эту сеть ради свободы слова и сохранения приватности. И на тор-чеке идентифицируется, и сеть видна, и айпи меняются а не заходит about:config специальный адрес в firefox для изменения параметров. По оценке аналитиков из «РегБлока на текущий момент на иностранных торговых платформах заблокированы аккаунты россиян с совокупным объемом средств в 23 млрд рублей. Onion - Privacy Tools,.onion-зеркало сайта. Содержание Подробности Главное достоинство Tor Browser заключается в том, что он максимально сильно скрывает местоположение и прочие данные пользователя в ходе интернет-серфинга.